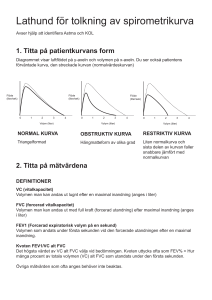
Bild 1 - Medicinska PM
advertisement

Norrman / Pikwer © Astma Diagnos kräver reversibel luftvägsobstruktion Reversibilitetstest FEV1 ökar med minst 12% och samtidigt > 200 ml. PEF ökar med 15% alt minst 60 L/min PEF-kurva i hemmet. Dyngsvariabilitet (högsta efter β2-lägsta värde innan β / medelvärde x100) > 20 % Steroidtest (Prednisolon 30 mg 2 veckor eller inhalationssteroider medelhög dos 3 mån). FEV1 har ökat med minst 12% jfr innan behandlingen. Akut astmaanfall AF. Sat. PEF. Puls. CRP. Blodgas. Behandling Steg 1 Kortverkande -2-agonister (Bricanyl®) vb ev Natriumkromoglikat (Lomudal®) profylaktiskt Steg 2 Återkommande astmasymptom > 2 ggr / vecka Inhalationssteroider (Pulmicort®) låg-medelhög dos + Kortverkande -2-agonister vb Steg 3 Inhalationssteroider medelhög dos + Långverkande -2-agonister (Oxis®). Steg 4 Inhalationssteroider hög dos + Långverkande -2-agonister Steg 5 Perorala steroider (Betapred®) som tillägg Livshotande anfall - Svårt att tala. Ångest. AF ibland minskad. Bradykardi. PEF<30% Sat<91%. Ibland avsaknad av ronki. Även Antileukotriener (Singulair ®, Sänker ev behovet av steroider). Teofyllin (Theo-dur®, Kan prövas om inhalation är svår). Perorala beta2-stimulerare (Bricanyl®, Om inhalation är svår). Antikolinergika (Atrovent®, Vid biverkninar av beta2-stimulerare) Specifik ImmunTerapi (SIT) (Vid speciella indikationer) Hemgång efter besvärsfrihet, normalt PEF och avsaknad av ronki. T. Prednisolon 5 mg, 5x1 i 5 dgr eller T. Betapred 0.5 mg, 5x1 i 7dgr Inh Pulmicort till en början 1600 g/dygn, nedtrappning allt eftersom Antibiotika vid misstanke om infektion (CRP). Återbesök till astma-ssk för utbildning och kontroll av inhalation. Återbesök till ordinarie läkare inom 1-2 veckor Lindrigt anfall - Pat kan ligga. P 90-100. PEF 75-85 %. Sat > 95 %. Måttligt anfall - Pat vill sitta. AF>25. P 100-120. PEF 50-75%. Sat 91-95%. Svårt anfall - Talet påverkat. Kan ej ligga. AF>30. P>120. PEF 3050%. Sat<91%. Uttalad auxillär andning. Ev avtagande ronki. Behandling Syrgas 5-10 L på mask. Ventoline 5 mg/ml 1 ml + Atrovent 0,25 mg/ml 2 ml i nebulisator alt Inh Combivent 2,5 ml i nebulisator T. Betapred 0,5 mg, 16 x 1 alt Inj Betapred 4 mg/ml, 2 ml iv. Avvakta 15-20 min. Ta nytt PEF. Upprepa inhalationer vb. 2 ggr. Teofyllin 3-6 mg/kg långsamt iv eller dropp vid fortsatta besvär. Adrenalin 1 mg och Bricanyl sc aktuellt vid riktig panik! Norrman / Pikwer © KOL Definition: FEV1/VC < 70% Utredning Spirometri ställer diagnosen Rtg pulm utesluter malignitet Svårighetsgrad Preklinisk FEV1 > 80 % av beräknat normalvärde. Lindrig FEV1 60-79% Medelsvår FEV1 40-59 % Svår FEV1 < 40 % Behandling Rökstopp!!! Motion. Sjukgymnastik (öka aktiviteten, andningsövningar, Peep). Kostråd. Dietist. Nutritionshjälpmedel (för att uppnå normalvikt). Hjälpmedel. Arbetsterapeut. Influensa- (vart år) och pneumokockvaccination (vart 5:e år). Osteoporosprofylax. T. Calcichew D3, 1 x 2. Atrovent tas vid behov eller 1x4. Spiriva tas bara 1x1. Bricanyl eller långverkande B2-agonist hjälper vissa. Inhalationssteroider. Måttlig till svår KOL. Minskar exacerbationer. Acetylcystein minskar antalet exacerbationer, ffa om samtidig KB Syrgas i hemmet (>16 tim/dygn). Dubblerar överlevnaden hos pat med kronisk hypoxi i vila (PO2 < 7.4) trots optimal behandling. Kan hjälpa andra patienter symptomatiskt. Kräver rökstopp. Uppföljning Svår och vissa fall av medelsvår KOL sköts på lungmedicinsk klinik. Spirometri bör göras årligen. Utvärdera alla medicinering. Kartlägg exacerbationer, fysisk aktivitet, dyspné, sömn, vitalitet. Exacerbation AF. PEF. Sat. Temp. CRP. Blodgas. Rtg pulm. Syrgasbehandling 0,5-1 l/min. Följ blodgaser. Combivent 2,5 ml i nebulisator. 3-4 ggr dagligen. T. Betapred 0,5 mg, 16 x 1 alt Inj Betapred 4 mg/ml, 2 ml iv. Överväg diuretikabehandling (ofta inslag av svikt, ffa högersvikt). Acetylcystein 200 mg 1 x 3 Teofyllamin i dropp eller injektion samt Bricanyl sc i trängt läge. 2/3 för antibiotika: 1) Ökad andfåddhet, 2) Ökad sputummängd 3) Purulent sputa, (Feber eller CRP >50 används ibland). T. Amimox 500 mg x 3, 10 dgr alt T. Doxyferm 100 mg, 9 dgr (2 st, 1:a dagen). Sputumodling om ej förbättring på 3-5 dgr antibiotika. Spirometri om ej gjort senaste året. Inläggning 1) Utebliven förbättring efter behandling, 2) Ödem , cyanos, kraftig påverkan, vilodyspné, 3) Saturation < 92%, derangerad blodgas