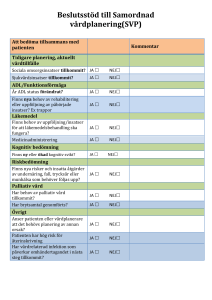
Symtomförekomst bland patienter som vårdas på akutsjukhus
advertisement

Forskningsplan, forskargruppen iPC2, 2010-09-15 Symtomförekomst bland patienter som vårdas på akutsjukhus – Har patienter med dokumenterad palliativ brytpunkt mer besvärande symtom än andra patienter? Syfte Syftet med studien är att kartlägga förekomst av symtom och andra besvär bland patienter som vårdas inneliggande på vårdenheter vid ett akutsjukhus, samt att kartlägga förekomst av dokumenterad brytpunkt för palliativ vård. Specifika frågeställningar i studien är: 1. Hur vanligt förekommande är symtom bland inneliggande patienter? 2. Vad upplever patienterna som mest besvärande i sin situation? 3. Hur dokumenteras palliativa brytpunkter i patienters journaler och vad för åtgärder åtföljs sådana beskrivningar av? 4. Hur vanligt förekommande är dokumenterade palliativa brytpunkter bland inneliggande patienter? 5. Finns det någon signifikant skillnad i symtomintensitet och besvärsgrad hos patienter med dokumenterad palliativ brytpunkt jämfört med patienter som inte har en dokumenterad brytpunkt? Om ja, kan sådana skillnader relateras till patienters ålder, kön, sociala situation och medicinska diagnos? Områdesöversikt Föreliggande studie fokuserar på förekomst av patientrapporterade symtom och dokumenterad palliativ brytpunkt bland patienter som vårdas inneliggande på akutsjukhus. Besvärande symtom är vanligt förekommande bland patienter som söker vård och symtomlindring är en essentiell komponent i vården [1]. Då symtomupplevelsen är subjektiv, fokuserar studien på patienternas egna upplevelser och kommunikationer av besvären [2]. Symtomförekomst inkluderar frekvens, svårighetsgrad och hur länge symtomet varar samt det obehag som patienterna upplever i samband med ett symtom [3,4]. Tishelman et al. har visat att patienter skattar symtomens svårighetsgrad och symtomobehag på olika nivåer vilket innebär att dessa bör mätas separat [5,6]. År 2001 introducerades i Sverige termerna palliativ brytpunkt samt sen och tidig palliativ fas [7]. De flesta definitioner och modeller för palliativ vård förutsätter någon form av brytpunkt. Dokumenterad palliativ brytpunkt definieras i den här studien som förekomst av en notering i patientjournalen som reflekterar att patienten har identifierats vara så sjuk att det inte vore förvånande om han/hon skulle avlida inom en snar framtid och/eller en förändrad inriktning på vården från kurativa, livsförlängande eller rehabiliterande insatser till palliation i vid bemärkelse [8,9]. Kroniska sjukdomar innebär ofta att patienterna lider av ett flertal symtom. Symtom är t.ex. ofta ett stort problem för patienter med cancer vilket påverkar deras livskvalitet negativt [10]. I en systematisk översikt över studier som innefattade mer än 25 000 patienter med cancer fann man fem symtom som fanns hos mer än 50 % av patienterna: trötthet, smärta, orkeslöshet, svaghet och aptitlöshet [11]. Ett annat exempel är patienter med kronisk hjärtsvikt som vanligtvis lider av flera besvärande symptom. Orkeslöshet, andfåddhet och trötthet bidrar till intellektuella, sociala och emotionella begränsningar i vardagen [12]. Symtomen är dessutom ofta integrerade och förstärker varandra ömsesidigt [13]. Vid kronisk obstruktiv lungsjukdom är andfåddhet/andnöd och trötthet symtom som leder till sänkt funktionskapacitet och livskvalitet bland dem som drabbats [14,15]. Forskningsplan, forskargruppen iPC2, 2010-09-15 Andnöd är ett symtom som dessutom ofta kan associeras till andra symtom såsom nedstämdhet, oro, sömnproblem, trötthet och smärta [16]. Vid en kartläggning av all befintlig vårddokumentation i ett representativt urval av individer som avled år 2001 i Västra Götalandsregionen och som nyttjade vård under sina sista tre månader i livet undersöktes förekomst och timing av dokumenterad palliativ brytpunkt samt innehållet i dessa brytpunkter [8,9]. En palliativ brytpunkt identifierades i 70 % av patientjournalerna. Förekomst av hjärt- kärlsjukdom minskade sannolikheten för palliativ brytpunkt medan tillfällig sängbundenhet och avtackling ökade sannolikheten. Två tredjedelar av brytpunkterna dokumenterades under patienternas sista vecka i livet, varav en tredjedel av dessa under sista dagen i livet. Tumörsjukdom ökade sannolikheten för att brytpunkten fanns dokumenterad i ett tidigare skede i sjukdomsförloppet än vid andra medicinska diagnoser. Brytpunkten dokumenterades i termer av observerbara tecken på att patienten var döende, rättfärdigande av avbruten medicinsk behandling eller genom prognostisering av återstående livslängd baserad på medicinska objektiva fakta. Det som främst uppmärksammades vid brytpunkten var information till familjen, hanteringen av medicinsk behandling samt inriktning på den fortsatta vården. Patienten som person uppmärksammades i mycket liten grad. På ett akutsjukhus vårdas patienter med såväl kurativa som palliativa vårdbehov. Oavsett vilket, antas många patienter lida av symtom som kan lindras. Därför är det angeläget att erhålla en bild av förekomsten av symtom och dokumentation av palliativa brytpunkter samt eventuella samband däremellan hos patienter som vårdas inneliggande på akutsjukhus. Design Studien kommer att genomföras som en punktprevalensstudie vilket innebär att observationerna genomförs under en och samma dag på alla vårdenheter [17]. Studenter i sjuksköterskeprogrammet vid Göteborgs universitet, Sahlgrenska akademin som genomför kurserna Vetenskaplig metod i termin 5 och Klinisk omvårdnad i termin 6 kommer att involveras i datainsamlingen. Vid Högskolan i Kristianstad har denna typ av studier under senare år genomförts vid ett flertal tillfällen i samverkan med studenter och med goda resultat från såväl studenter som vårdverksamheter [18-21]. Under hösten 2010 genomförs en pilotstudie på ett mindre antal vårdenheter för att kontrollera att upplägget av studien fungerar. Under våren 2011 genomförs den fullskaliga studien som kommer att omfatta slutenvårdsenheter vid Sahlgrenska universitetssjukhuset i Göteborg (SU). Baserat på erfarenheterna av den fullskaliga studien kommer projektgruppen att ta ställning till ytterligare genomförande under hösten 2011, men då inom kommunal vård vid särskilda boenden eller hemsjukvård – med samma frågeställningar. Urval Till pilotstudien kommer samtliga patienter över 18 år som är inneliggande på en kirurgiskt inriktad, en medicinskt inriktad och en onkologiskt inriktad vårdavdelning mellan klockan 07.00 och 09.00 en vardag under senare delen av hösten 2010 att tillfrågas om deltagande i studien. Exklusionskriterier är mentala och kognitiva tillstånd som omöjliggör att patienterna kan svara på frågorna i studien. I den fullskaliga studien våren 2011 tillämpas samma exklusionskriterier som vid pilotstudien. Samtliga patienter som är över 18 år och inneliggande på SU mellan klockan 07.00 och 09.00 en Forskningsplan, forskargruppen iPC2, 2010-09-15 vardag tillfrågas om deltagande i studien. Följande vårdenheter vid SU kommer att inkluderas; geriatrik, gynekologi, hud, infektion, kardiologi, allmänkirurgi, kärlkirurgi, lungmedicin, allmänmedicin, neurologi, njurmedicin, neurorehabilitering, onkologi, ortopedi, reumatologi, stroke, thoraxkirurgi, transplantation, urologi, och öron. I dagsläget utgör detta 76 vårdenheter med tillsammans 1262 vårdplatser. Med ett förväntat bortfall på ca 15 %, kommer det att ge ett möjligt urval på cirka 1000 patienter. Enheter med pediatrisk, obstetrisk, ögon och psykiatrisk inriktning kommer att exkluderas. Procedur Projektet har en anställd post-doc och en amanuens som kommer att finnas tillgängliga för undervisning, information och logistik. Studenter, huvudhandledare och sjuksköterskor vid de deltagande vårdenheterna kommer att involveras i datainsamlingen. Studien kommer att genomföras i samverkan med vårdverksamheten efter godkännande i berörda samverkansforum. Studenterna kommer att få undervisning och handledning i hur datainsamlingen skall genomföras. Undervisning och handledning till studenterna kommer dels att fokusera på forskningsetiska aspekter vid datainsamling, informerat samtycke, frivillighet och konfidentialitet, och dels hur den strukturerade intervjun ska gå till för att studien ska genomföras på ett enhetligt sätt. Huvudhandledare och deltagare ur projektgruppen kommer att finnas tillgängliga under datainsamlingen för att bistå studenterna vid problem. Sjuksköterskor på avdelningarna kommer att informeras i god tid om studiens syfte, inklusions- och exklusionskriterier för att kunna bistå med information då det anses vara oetiskt eller på annat sätt olämpligt att patienten tillfrågas om deltagande i studien. Studenterna kommer att introduceras på ”sina” avdelningar några dagar före studien. Datainsamling En strukturerad intervju kommer att genomföras med varje patient utifrån ett frågeformulär av två eller fler studenter per vårdenhet. Kodade frågeformulär omfattar bakgrundsdata, symtomprevalens, intensitet och besvärsgrad. Enkäten som ligger till grund för patientintervjuerna inleds med frågor om bakgrundsdata (kön, ålder, social situation, boendeform, högsta utbildning, arbetsförhållanden, födelseland) och följs av frågor om symtom. Frågorna har formulerats så att jämförelser med annan forskning är möjlig. Första symtomfrågan är en öppen fråga om vad patienten besväras av mest och har använts av Tishelman et al [22] i en studie av besvär hos patienter med lungcancer. Efterföljande frågor berör vanligt förekommande symtom med tre frågor vardera. Den första frågan för varje symtom överensstämmer med frågeformuleringen om symtomförekomst i European Organization for Research in Cancer (EORTC) huvudformulär QLQ-C30 [23]. De två följdfrågorna gäller symtomens svårighetsgrad och besvärsgrad och dessa överensstämmer med frågeformuleringen i Memorial Symptom Assessment Scale (MSAS) [24]. De symtom som kommer att användas i studien är smärta, trötthet, andnöd, illamående, aptit, nedstämdhet, oro/ångest, sömnsvårigheter och välbefinnande. Dessa överensstämmer i stort med dem som finns i Edmonton Symptom Assessment Scale (ESAS) [25]. Följande uppgifter kommer att insamlas och protokollföras av projektets forskare med hjälp av programvaran COGNUS, ett sökverktyg kopplat till patientjournaldatasystemet MELIOR; inskrivningsdiagnos, datum för inläggning, samt dokumenterad palliativ brytpunkt. Sökningen i COGNUS kommer att innefatta söktermer så som pall*, död*, döende*, slutskede*, och 0HLR* etc. Protokollet omfattar noteringar i patienternas journaler avseende palliativ brytpunkt. Forskningsplan, forskargruppen iPC2, 2010-09-15 Dataanalys Deskriptiv statistik kommer att användas för demografiska data och parametriska och ickeparametriska statistiska analyser kommer att användas beroende på datanivå. Gruppjämförelser kommer bl.a. att genomföras mellan patienter med och utan dokumenterad palliativ brytpunkt och mellan kvinnor och män. Patienters utsagor om vad som besvärar dem mest samt journaldata avseende palliativa brytpunkter kommer att analyseras med innehållsanalys [9, 26]. Projektgrupp Studien kommer att genomföras av forskare från forskargruppen investigating Person Centred Palliative Care, iPC2. Projektledare är professor Joakim Öhlén (Sahlgrenska akademin, SA) och Fil dr Eva Jakobsson (SA). Projektkoordinator är Fil dr Hanna Falk (Tre stiftelser). I projektgruppen deltar aktivt även följande forskare: Fil dr Kristin Falk (SA), Fil Dr Isabell Fridh (SA), Fil dr Ingela Henoch (Karolinska institutet och Bräcke Diakoni), Med dr Anneli Ozanne (Sahlgrenska Universitetssjukhuset) och Fil dr Elisabeth Kenne-Sarenmalm (Skaraborgs sjukhus). I gruppen finns gedigen erfarenhet av palliativ vårdforskning med brett metodkunnande inklusive de särskilda forskningsetiska problem som förekommer vid klinisk forskning som involverar patienter i livets slutskede. För projektet kommer en amanuens att anställas. Betydelse Studien bidrar till ny empirisk kunskap om symtom och dokumentation om palliativ brytpunkt vilket i en förlängning kan få betydelse för den fortsatta utvecklingen av palliativ vård i ett akutsjukvårdssammanhang. Studien kan komma att synliggöra behov av fortsatt forskning avseende symtom och palliativ brytpunkt. Skulle t.ex. en utbildningsinsats bland personalen påverka resultaten? Metodiken kan även bli betydelsefull för mätning av effekter av interventioner syftande till symtomlindring och/eller kommunikation av palliativa brytpunkter. Studien skulle även kunna replikeras inom ramen för kommunens särskilda boendeformer samt inom ramen för hemsjukvården. Studiens resultat kommer att kommuniceras tillbaka till respektive vårdenhet och kan komma att utgöra en betydelsefull grund för deras kvalitetsutveckling samt bidra till att identifiera behov av kompetensutveckling av personalen både i symtomlindring och i basal palliativ vård. Studiens genomförande i sig kan vidare bidra till att utveckla hållbara samverkansformer mellan universitet och kliniska vårdverksamheter. Samverkan mellan forskare, studenter och kliniskt verksamma sjuksköterskor kan utveckla hållbara samverkansformer, öka studenters kunskaper om vad klinisk forskning kan innebära samt förhoppningsvis öka deras intresse för och betydelse av klinisk forskning och vårdutveckling. Referenser 1. WHO. National Cancer Control Programmes. Policies and Behavioural Guidelines. 2002 [cited 2010- 06-21]; Available from: http://www.who.int/cancer/media/en/408.pdf. 2. Dodd, M., et al., Advancing the science of symptom management. Journal of Advanced Nursing, 2001. 33(5): p. 668-76. 3. McDaniel RW. & Rhodes VA. Symptom experience. Seminars in Oncology Nursing 1995; 11(4), 232-34. Forskningsplan, forskargruppen iPC2, 2010-09-15 4. McCorkle R. & Young K. Development of a symptom distress scale. Cancer Nursing 1978, (October), 373-78. 5. Rhodes VA., McDaniel RW., Homan SS., Johnson M. & Madsen R. An instrument to measure symptom experience: symptom occurrence and symptom distress. Cancer Nursing 2000; 23(1), 49-54. 6. Tishelman, C., et al., Symptoms in patients with lung carcinoma: distinguishing distress from intensity. Cancer, 2005. 104(9): p. 2013-21. 7. Statens offentliga utredningar (SOU). (2001). Döden angår oss alla - värdig vård i livets slutskede. Slutbetänkande från Kommittén om vård i livets slutskede. Statens offentliga utredningar SOU 2001:6, Socialdepartementet. 8. Jakobsson, E., et al., The turning point: Clinical identification of dying and reorientation of care. J Palliat Med, 2006. 9(6): p. 1348-58. 9. Jakobsson, E., I. Bergh, and J. Öhlén, The turning point: identifying end-of-life care in everyday health care practice. Contemp Nurse, 2007. 27(1): p. 107-18. 10. Oi-Ling K., Man-Wah DTSE. & Kam-Hung DNG. (2005). Symptom distress as rated by advanced cancer patients, caregivers and physicians in the last week of life. Palliative Medicine 19(3), 228-33. 11. Teunissen SC, Wesker W, Kruitwagen C, de Haes HC, Voest EE, de Graeff A. Symptom prevalence in patients with incurable cancer: a systematic review. J Pain Symptom Manage. 2007 Jul;34(1):94-104. 12. McMillan SC. & Small BJ. Symptom distress and quality of life in patients with cancer newly admitted to hospice home care. Oncology Nursing Forum 2002; 29(10), 1421-28. 13. Mårtensson, J. The life situation of patients with heart failure in primary health care. An explorative and interventional study. Doctoral thesis. Gothenburg; The University of Gothenburg 2002. 14. Falk, K., Granger, B., Swedberg, K., Ekman, I. Breaking the vicious circle of fatigue in patients with chronic heart failure. Qual. Health Res. 2007. 17(8): 1020-1027. 15. Schlecht, NF., Schwartzman, K., Bourbeau J. Dyspnea as clinical indicator in patients with chronic obstructive pulmonary disease. Chron Respir Dis. 2005. 2: 183-191. 16. Mahler, DA., Mackowiak, JI. Evaluation of the short-form 36-item questionnaire to measure health-related quality of life in patients with COPD. Chest 1995.107: 1585-1589. 17. Borge., CR. Wahl, A., Miaskowski, C. Multiple symptoms in COPD. Master theses. Oslo; University of Oslo 2008. 18. Sigurdardottir KR. & Haugen DF. Prevalence of distressing symptoms in hospitalised patients on medical wards: A cross-sectional study. BMC Palliative Care 2008, 7:16 19. Westergren, A., et al., Study circles improve the precision in nutritional care in special accommodations. Food Nutr Res, 2009. 53. 20. Westergren, A., et al., Malnutrition prevalence and precision in nutritional care differed in relation to hospital volume--a cross-sectional survey. Nutr J, 2009. 8: p. 20. 21. Westergren, A., Lindholm, C., Axelssson, C. & Ulander, K. Prevalence of eating difficulties and malnutrition among persons within hospital care and special accomodations. The Journal of Nutrition, Health & Aging 12(1), 39-43. 22. Tishelman, C., Lövgren, M., Broberger, E., Hamberg, K. & Sprangers, MA. Are the most distressing concerns of men and women with inoperable lung cancer adequately assessed? A mixed-methods study. J Clin Onc 2010, 28(11), 1942-1949. Forskningsplan, forskargruppen iPC2, 2010-09-15 23. Aaronson, N.K., et al., The European Organization for Research and Treatment of Cancer QLQ-C30: a quality-of-life instrument for use in international clinical trials in oncology. J Natl Cancer Inst, 1993. 85(5): p. 365-76. 24. Portenoy, R.K., et al., The Memorial Symptom Assessment Scale: an instrument for the evaluation of symptom prevalence, characterisitics and distress. European Journal of Cancer, 1994. 30A(9): p. 1326-1336. 25. Bruera E, Kuehn N, Miller MJ, Selmser P, Macmillan K. The Edmonton Symptom Assessment System (ESAS): a simple method for the assessment of palliative care patients. J Palliat Care. 1991 Summer;7(2):6-9. 26. Krippendorff, K., Content Analysis. An Introduction to its Methodology. 2004, London: Sage.