Användning av neuroleptika vid vissa barnpsykiatriska sjukdomar
advertisement

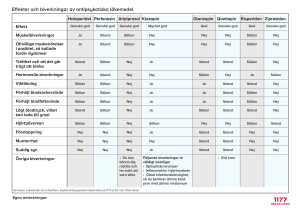
Neuroleptika vid vissa barnpsykiatriska tillstånd hos barn och ungdomar – behandlingsrekommendation Översiktlig presentation från Läkemedelsverkets expertmöte 16–17 november 2015 Se behandlingsrekommendationen på lv.se/neuroleptikatillbarn Bakgrund • Neuroleptika har stor betydelse för behandlingen av allvarliga psykiatriska sjukdomar och tillstånd. • Metabola, hormonella och neurologiska biverkningar är vanliga. Barn och unga har större risk än vuxna för t.ex. snabb viktökning. • Vissa biverkningar kan misstolkas som symtom. • Kunskapsluckor finns om långtidseffekter hos barn och unga. • Specialister i barn- och ungdomspsykiatri har framfört oro för ökande förskrivning och brister i uppföljning. • Rekommendationer för ändamålsenlig användning behövs. Definitioner och förkortningar Neuroleptika SGA FGA eller SGA som börjar med ATC-kod N05A Andra generationens neuroleptika Second Generation Antipsychotics Atypiska neuroleptika Exempel: aripiprazol, quetiapin, risperidon, ziprasidon Första generationens neuroleptika Rekommenderas ej First Generation Antipsychotics för barn och ungdom Exempel: haloperidol, klorpromazin, zuklopentixol FGA ST Stämningsstabiliserare (litium och antiepileptika) Användning av neuroleptika hos barn och ungdomar • Användningen bland barn och ungdomar har ökat under perioden 2006–2014. • 2014 hade 1322 pojkar och 881 flickor minst ett uttag av neuroleptika, majoriteten med kontinuerlig behandling. • Flertalet med kontinuerlig användning använder flera psykiatriska läkemedel samtidigt. • Stor del av användningen hos barn och ungdomar sker utanför godkänd indikation. • Högre förskrivning av neuroleptika till barn placerade utanför hemmet har rapporterats av Socialstyrelsen. Innehåll i behandlingsrekommendationen • Övergripande principer och uppföljning • Rekommendationer vid olika sjukdomar och tillstånd: – Bipolär sjukdom – Beteendestörningar/aggressivt utagerande – Autismspektrumtillstånd med eller utan intellektuell funktionsnedsättning – Tics och Tourettes syndrom – Emotionellt instabil personlighetsstörning – Drogutlöst psykos – Anorexia nervosa Figur 1. Schematisk överblick av barnpsykiatriska sjukdomar/tillstånd och behandlingsåtgärder. * ** *Se Faktaruta 1 i behandlingsrekommendationsdokumentet Innehåll i behandlingsrekommendationen • För rekommendationer vid respektive diagnos hänvisas till dokumentet Behandlingsrekommendation på lv.se/neuroleptikatillbarn • För rekommendationer vid schizofreni hos ungdomar se Läkemedelsbehandling vid schizofreni lv.se/schizofreni • Denna presentation fokuserar på avsnittet om övergripande principer. Övergripande principer • I första hand ska godkända läkemedel användas. • Användning utanför godkänd indikation baseras på information som inte har granskats av Läkemedelsverket och ställer höga krav på att förskrivaren tar ansvar för nytta/riskbedömningen. • Hälso- och sjukvårdspersonal, patienter, tillverkare och Läkemedelsverket har gemensamt ansvar för uppföljning vid användning av läkemedel. • Hälso- och sjukvårdspersonal uppmanas att rapportera varje misstänkt biverkning till Läkemedelsverket lv.se/rapportera Viktiga punkter 1–3 • Läkemedelsbehandling är en komponent i ett multimodalt behandlingsprogram med för tillståndet ändamålsenliga insatser inom föräldraträning/psykopedagogik, omvårdnad, psykologiskt/socialt stöd och psykoterapi. • Neuroleptika är läkemedel med bred påverkan på psykiska och kroppsliga funktioner, och hög risk för allvarliga biverkningar. • Neuroleptika används efter särskilt övervägande, med beaktande av risker på kort och lång sikt. Bedömning av nytta mot risk för individen görs kontinuerligt. Viktiga punkter 4–5 • Vid akut mani och vid psykos av schizofren typ är andra generationens neuroleptika, så kallade SGA, en grundläggande del av behandlingen som bör inledas tidigt. • Vid vissa övriga tillstånd kan tillägg av SGA övervägas om annan behandling inte ger tillräcklig effekt på målsymtomen och nyttan bedöms tydligt överstiga riskerna. Viktiga punkter 6–8 • Preventiva livsstilsråd avseende kost och fysisk aktivitet ges tidigt. Vikt ska följas efter två veckor, då viktuppgång är ett tidigt tecken på metabol störning vid behandling med SGA. • Behandlingen utvärderas kontinuerligt med avseende på effekt och säkerhet. • En skriftlig plan för medicinsk uppföljning ska journalföras oavsett i vilken vårdorganisation barnet behandlas. Övergripande principer • Expertgruppens rekommendationer för planering, behandling och uppföljning avser all användning av SGA hos barn och ungdomar, oavsett sjukdom/tillstånd. • Användning av första generationens neuroleptika (FGA) rekommenderas ej. • För specifika sjukdomar och tillstånd se dokumentet Behandlingsrekommendation på lv.se/neuroleptikatillbarn Planering av behandling • Noggrann nytta/riskbedömning utifrån indikation, svårighetsgrad och aktuella behandlingsalternativs effekter. • Specialist inom BUP eller barn- och ungdomsneurologi med habilitering bör medverka i bedömningen. • Individuellt behandlingsmål formuleras i samråd med patient och närstående. Ansvar för uppföljning • Förskrivande läkare ansvarar för att behandlingsplan för medicinsk uppföljning med obligatoriska mätningar och provtagningar upprättas och journalförs. • Vårdorganisationen där barnet vårdas tydliggör i skriftlig rutin hur sådan medicinsk uppföljning sker och vem som har ansvaret för dess genomförande. • Verksamheten ansvarar för uppföljningen oavsett om förskrivande läkare är i tjänst, varför den bör knytas till en funktion i organisationen (ej till person). I behandlingsplanen ska ingå – Indikation, planerad behandlingstid och schema över medicinsk uppföljning – En kombination av ändamålsenliga insatser inom • • • • • föräldraträning eller annan psykopedagogisk metod omvårdnad psykologiskt och/eller socialt stöd psykoterapi läkemedelsbehandling I behandlingsplanen ska ingå • I behandlingsplanen ska ingå monitorering och utvärdering av biverkningar. • Det kan underlätta att använda screeningsformulär för biverkningar. Exempel finns som bilaga till behandlingsrekommendationen. • Patient och vårdnadshavare ska informeras om vanliga biverkningar och tidiga tecken på dessa samt muntligt och skriftligt ges preventiva livsstilsråd om fysisk aktivitet och kost. Utgångsstatus För att kunna värdera effekt på målsymtom och funktion över tid samt identifiera biverkningar tidigt ska följande undersökas och dokumenteras före behandlingsstart: • allmän funktionsnivå • de symtom man vill behandla • de besvär som kan likna biverkningar Övriga kliniska undersökningar innan behandling innefattar • somatisk anamnes, ärftlighet och hjärtrisk • aktuell hälsostatus • livsstilsfaktorer. Preparat • Väljs utifrån indikation, individ, symtomprofil och svårighetsgrad samt läkemedlens effekt- och säkerhetsprofil. • Olanzapin är inte godkänt för barn och ungdomar och ska inte användas under längre tid än en vecka p.g.a. större risk för metabola biverkningar än övriga SGA. • FGA som haloperidol ska ej användas hos barn och ungdomar p.g.a. bristfällig dokumentation och allvarligare biverkningar. Beredningsform • Tabletter eller kapslar används i normalfall p.g.a. att flytande beredningar har kortare hållbarhet. • Munlöslig tablett eller flytande beredning kan vara ett alternativ till injektion i agiterade situationer. • I akuta situationer med svår agitation kan exempelvis olanzapin munlöslig tablett användas under upp till en vecka med preparatbyte därefter. Dos • Normalfallet är att starta med låg dos och trappa upp under en till flera veckor. • Dosen titreras individuellt och hålls så låg som möjligt, med hänsyn till önskad effekt. • Minnesregel: Start low – go slow. • Effekten av en specifik dos varierar kraftigt mellan olika individer, till följd av skillnader i läkemedelsmetabol kapacitet och farmakodynamisk känslighet. Medicinsk uppföljning • Användning av validerade verktyg underlättar och stärker den kliniska bedömningen. • Individuell dostitrering är mycket viktig. • Om behandlingseffekt saknas efter två veckor bör dosen i allmänhet om möjligt titreras upp, med fortsatt observans på viktuppgång. • Alternativt bör behandlingsförsöket avbrytas. • Högre doser ger större risk för fler och mer uttalade biverkningar. Tabell I. Rekommenderad monitorering vid behandling av barn och ungdomar med SGA Utgångs2v 1 mån 2 mån 3 mån värde Hereditet; hjärtdöd före 40 år, diabetes, lipidrubbning Hälsohistoria med fokus på diabetes, hjärtkärlsjukdom, sköldkörtelrubbning 6 mån, 2 ggr/år X X Livsstil; kost, fysisk aktivitet muntligt och skriftligt X X X X X X Sömn, sedation Rökning Målsymtom och effekt Omgivningsfaktorer som kan påverka symtomen X X X X X X X X X X X X X X X X X X X X Neurologstatus med fokus på extrapyramidala symtom X X X X Prolaktinrelaterade biverkningar (a) Längd, vikt, BMI, midjemått Blodtryck, puls fP-glukos, lipidstatus (kolesterol, HDL, LDL, triglycerider) (b) Leverprover (ASAT, ALAT) (c) TSH (e) EKG (f) X X X X X X X X X X X X X X X X X (d) X (a) (b) (c) (d) (e) (f) X X X X X X Vid kliniska symptom på hyperprolaktinemi tas fasteprov på morgonen 12 timmar efter senaste neuroleptikados. fP-glukos > 7 mmol/l från två separata tillfällen är diagnostiskt för diabetes. Något förhöjda värden vid två tillfällen (fP-glukos >5,55) är relativ indikation för oral glukostoleranstest samt komplettering med HbA1c och seruminsulin. Kontakt med barnläkare rekommenderas. Kontakta barnläkare vid värden högre än tre gånger referensintervallets övre gräns. För olanzapin fortsatt halvårsvis provtagning. För quetiapin TSH inför behandling och halvårsvis. För klozapin EKG inför behandling och efter sex veckor. Mätning av plasmanivåer av läkemedel Övervägs vid • misstanke om bristfällig följsamhet • utebliven effekt trots hög dosering • misstanke om avvikande läkemedelsmetabolism (t.ex. p.g.a. interaktioner, enzymdefekter, lever- eller njursjukdom) • påtagliga koncentrationsberoende biverkningar trots låg dosering. Rutinmässig mätning endast för klozapin. Utsättning • Planera för utsättning under rimligt stabila förhållanden, då andra insatser fått effekt. • Överväg planerad utsättning efter 3 månader vid behandling utanför godkänd indikation. • Planerad utsättning rekommenderas ske gradvis under flera veckor eller månader, för att minska risken för utsättningssymtom eller återfall. • Alltför snabb utsättning kan bl.a. ge oro, dyskinesier samt övergående förvärra symtom vid tardiv dyskinesi. • Vid mycket allvarliga biverkningar kan neuroleptika behöva sättas ut omedelbart. Metabola biverkningar • Metabol påverkan – vanligt och ofta mer uttalad hos barn och ungdomar. • Viktuppgång kan komma tidigt – kontroll bör ske redan efter två veckor. • Midjemått – enkel undersökning som ger viktig information. • Bukfetma innebär ökad risk för metabola avvikelser. Handläggning av metabola biverkningar Åtgärder vidtas genast om patienten under de tre första månadernas behandling fått antingen – metabola avvikelser – mer än 5% viktökning eller – mer än 0,5 standardavvikelse ökning i åldersnormerat BMI. I första hand prövas dossänkning, utsättning eller preparatbyte. Sedation – biverkning • Sedation är tydligt dosberoende. • Sänk dosen om trötthet är ett hinder i vardagen. • Sedation besvärar sällan vid långtidsbehandling om dos och tid för intag anpassas. Hyperprolaktinemi – biverkning • Prolaktinstegring kan ge nedsatt sexuell lust, mensrubbning, bröstkörteltillväxt, galaktorré och ökad behåring, men också smygande försenad pubertet och ogynnsam effekt på bentäthet. • Biverkning av flertalet SGA utom aripiprazol, quetiapin och klozapin. • Åtgärdas med dossänkning eller preparatbyte. Vid osäkerhet verifieras med s-prolaktin-värde fastande på morgonen. Barnläkare kontaktas vid kvarstående biverkning. Extrapyramidala biverkningar (EPS) • EPS som parkinsonism, dystoni och dyskinesier är vanligare hos barn och ungdomar, medan akatisi är mindre vanligt. • Risken är förhöjd hos de flesta SGA (lägre risk hos quetiapin och klozapin). • Alltför snabb doshöjning ökar risken. • Handläggs med omgående dossänkning eller utsättning. • Eventuellt kortvarigt tillägg av antikolinerga läkemedel i akut skede. Övriga biverkningar • Malignt neuroleptikasyndrom är ett mycket ovanligt potentiellt livshotande tillstånd som kräver intensivvård. • Klozapin, som används vid terapirefraktär schizofreni från 16 års ålder, kan bland annat ge livshotande agranulocytos. • Exempel på övriga biverkningar som tas upp är hjärtbiverkningar, blodtrycks- och leverpåverkan. Neuroleptika vid vissa barnpsykiatriska tillstånd hos barn och ungdomar – behandlingsrekommendation För mer information om monitorering samt handläggning vid olika diagnoser, se dokumentet Behandlingsrekommendation på lv.se/neuroleptikatillbarn Deltagare vid expertmötet Per Andersson Öhrvik, apotekare, Läkemedelsverket, Uppsala Jonatan Lindh, biträdande överläkare, specialistläkare i klinisk farmakologi, med. dr, Karolinska Universitetssjukhuset Huddinge, Stockholm Eva Arlander1, enhetschef, Läkemedelsverket, Uppsala Elisabeth Lind-Hammar, assistent, Läkemedelsverket, Uppsala Kerstin Arnsvik-Malmberg, överläkare, specialistläkare i barn- och ungdomspsykiatri, med. dr, BUP Skärholmen, Stockholm Marie Berlin2, utredare, Socialstyrelsen, Stockholm Lena Björklund-Olofsson3, projektsamordnare, Umeå universitet, Umeå Beata Bäckström, överläkare, specialistläkare i barn- och ungdomspsykiatri, Teamet för psykos och bipolära tillstånd, Lund Neil Cleland, överläkare, specialistläkare i psykiatri, med. dr, Enheten för unga med psykotiska och bipolära tillstånd, BUP-kliniken, Stockholm Bengt Danielsson, medicinskt sakkunnig Socialstyrelsen, professor, Socialstyrelsen, Stockholm Juan Figueroa, överläkare, specialistläkare i barn- och ungdomspsykiatri, Maria Ungdomsklinik, Beroendecentrum, Stockholm Ninna Gullberg, specialistläkare, projektledare, med. dr, Läkemedelsverket, Uppsala Clara Hellner Gumpert, verksamhetschef, specialistläkare i barn- och ungdomspsykiatri, lektor, docent, Karolinska institutet, Centrum för psykiatriforskning, Stockholm Tord Ivarsson, överläkare, specialistläkare i barn- och ungdomspsykiatri, docent, R-BUP Öst och Sör, Oslo, Norge Håkan Jarbin, chefsöverläkare, specialistläkare i barn- och ungdomspsykiatri, Hallands sjukhus, BUP, Halmstad Mats Johnson, vårdenhetsöverläkare, specialistläkare i barn- och ungdomsmedicin, med. dr, Enheten för Barnneuropsykiatri, Sahlgrenska universitetssjukhuset, Göteborg Najah Khalifa, överläkare, specialistläkare i barn- och ungdomsneurologi med habilitering, med. dr, BUP region Gävleborg, Gävle Elin Kimland, sjuksköterska, farmaceut, med. dr, Läkemedelsverket, Uppsala Synnöve Lindemalm, överläkare, specialistläkare i barn- och ungdomsmedicin samt klinisk farmakologi, med. dr., Astrid Lindgrens Barnsjukhus, Karolinska Universitetssjukhuset, Stockholm Mathias Lundberg, överläkare, specialistläkare i psykiatri, docent, Enheten för unga med psykotiska och bipolära tillstånd, BUP-kliniken, Stockholm Anna Löthman, överläkare, specialistläkare i psykiatri, utredare, Läkemedelsverket, Uppsala Karin Melin, specialistsjuksköterska i psykiatrisk vård, doktorand, Sahlgrenska Universitetssjukhuset, BUP, specialmottagning, Göteborg Sam Nordfeldt, specialistläkare i barn- och ungdomspsykiatri samt barnmedicin, utredare, med. dr, Läkemedelsverket, Uppsala Eva Nordin-Olsson3, överläkare, specialistläkare i allmänmedicin, Vårdcentral Mora, Mora Kristina Tedroff, överläkare, specialistläkare i barn- och ungdomsneurologi med habilitering, docent, Neuropediatriken, Astrid Lindgrens Barnsjukhus, Karolinska Universitetssjukhuset, Stockholm Ida Walles, specialistläkare i barn- och ungdomspsykiatri, Akademiska sjukhuset, BUP, Uppsala Lena Wallin, specialistläkare i barn- och ungdomspsykiatri, Drottning Silvias barn- och ungdomssjukhus, BUP, Göteborg Ulf Wallin, överläkare, forsknings- och utvecklingsledare, med. dr, Kompetenscentrum Ätstörningar, SYD, psykiatri Skåne, Lund Marcus Westin, överläkare, specialistläkare i barn- och ungdomspsykiatri samt socialmedicin, med. dr, Unga vuxna, psykiatridivisionen, Akademiska sjukhuset, Uppsala Ingrid Åkesson Holmberg, specialistläkare i barn- och ungdomspsykiatri samt allmänmedicin, Bläckhornet Psykiatrikonsult AB, Eksjö 1Deltog Jenny Kindblom, specialistläkare i klinisk farmakologi, docent, Sahlgrenska Universitetssjukhuset, Klinisk farmakologi, Göteborg som observatör 17 nov. ej vid mötet. Bidrog med registerdata. 3Deltog som representant för patientperspektivet. 2Deltog